Le glaucome est la deuxième cause de cécité dans les pays industrialisés après la DMLA. Il s’agit d’une pathologie qui survient généralement après 45 ans et dont la fréquence augmente avec l’âge. Le glaucome peut également être héréditaire.
Qu’est-ce que le glaucome ?
Deuxième cause de cécité dans les pays industrialisés après la DMLA, le glaucome est une affection parfois héréditaire qui survient généralement après 45 ans et dont la fréquence augmente avec l’âge. 800 000 patients sont traités en France pour cette affection mais on estime à 500 000 le nombre de malades qui souffriraient d’un glaucome sans le savoir, les premiers signes de la maladie apparaissant souvent 10 à 20 ans après son installation.
Cette maladie fréquente et potentiellement grave si elle n’est pas dépistée à temps justifie donc un contrôle chez un ophtalmologiste tous les 2 à 3 ans dès 45 ans ou avant 40 ans en cas d’antécédents familiaux de glaucomes juvéniles. Dans la plupart des cas, lorsqu’il est pris en charge suffisamment tôt, le glaucome est bien maîtrisé, les traitements existants étant efficaces pour ralentir sa progression.
Les différentes formes de glaucome
Le glaucome à angle ouvert
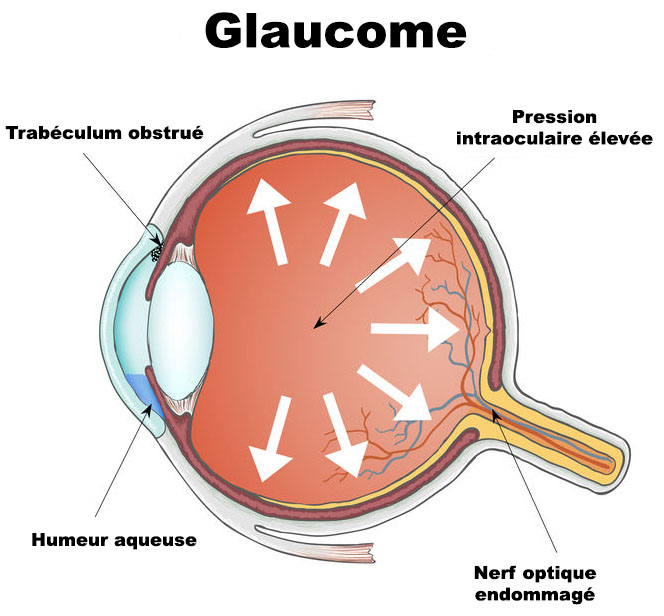
Cette affection est liée à une élévation progressive et anormale de la pression intraoculaire qui, lorsqu’elle perdure, comprime et endommage de façon irréversible les fibres du nerf optique et de la rétine.
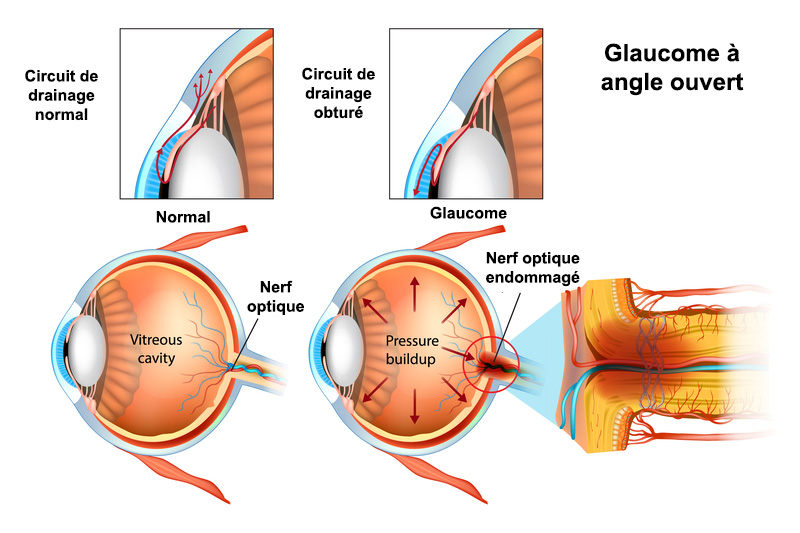
L’augmentation anormale de la pression intra-oculaire, également appelée hypertonie intra-oculaire, est déclenchée par un déséquilibre entre la production et la filtration de l’humeur aqueuse qui n’est plus correctement évacuée en dehors de l’œil. En cause, un dysfonctionnement de son filtre naturel (le trabéculum) progressivement obstrué par un mécanisme chronique « d’encrassement ». Dans certains cas, la cause de l’obstruction est visible à l’examen : il peut s’agir de pigments (glaucome pigmentaire) ou d’un matériel blanchâtre constitué de protéines (glaucome exfoliatif). La pression intraoculaire (PIO) normale est en moyenne de 15,5 à 16,5 millimètres de mercure (mmHg). On considère qu’une PIO est anormalement élevée lorsqu’elle dépasse 21 mmHg. Ceci dit, le fait d’avoir une pression intraoculaire élevée n’est pas une maladie en soi car il existe aussi des cas d’hypertonie oculaire sans glaucome.
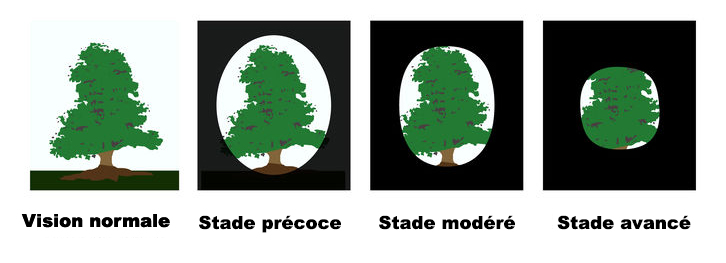
Simulation en vidéo d’une perte de vision due au glaucome.
Le glaucome à angle ouvert est une maladie sournoise car totalement indolore et longtemps asymptomatique, jusqu’à une phase avancée. Or, la déficience visuelle associée au glaucome est définitive et, sans traitement, la maladie peut conduire jusqu’à la cécité.
Le glaucome à fermeture d’angle
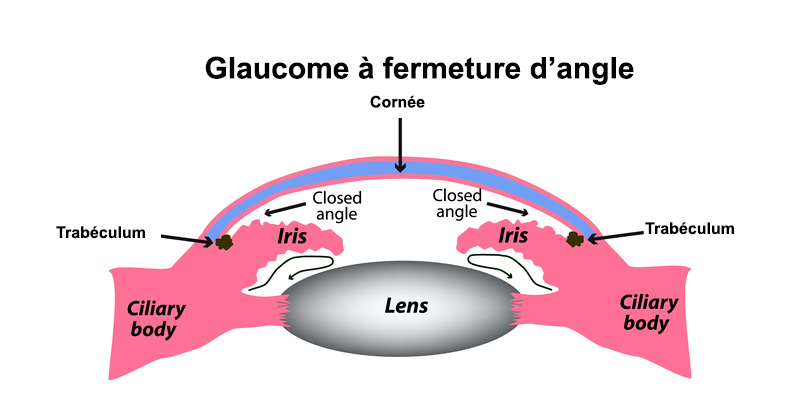
Ce type de glaucome se manifeste par de violentes douleurs du globe oculaire qui se propagent à l’ensemble du visage, une altération brutale de la vision (vision floue, sensation de brouillard), un œil rouge et dur à la palpation, des troubles digestifs, voire neurologiques (somnolence, prostration).
Il touche davantage les femmes de plus de 50 ans, les patients présentant une forte hypermétropie, avec des antécédents de glaucome et/ou une cataracte évoluée.
Le glaucome à angle fermé constitue l’une des rares véritables urgences ophtalmologiques et nécessite une hospitalisation immédiate car en l’absence de traitement, le patient risque de perdre son œil en ½ heure à ¾ d’heure. Les traitements hypotonisants qui assèchent l’œil et diminuent la production oculaire d’humeur aqueuse sont administrés par perfusion. A distance de la crise, une intervention au LASER permettra de créer un chenal de dérivation de secours dans l’iris afin de prévenir la survenue d’une récidive et l’atteinte de l’autre œil. A noter qu’un patient opéré de la cataracte est protégé du glaucome à angle fermé.
Le glaucome à pression normale
Les patients présentant cette forme rare de glaucome à angle ouvert sont souvent des sujets particulièrement sensibles à la pression intraoculaire qui doit être baissée à des valeurs très faibles par rapport à la moyenne. On évoque également chez eux l’extrême fragilité du nerf optique et des anomalies morphologiques de sa tête.
L’évolution de ce glaucome est généralement plus lente que pour les glaucomes à pression élevée mais certains facteurs favorisent son aggravation : migraines, forte hypotension artérielle fragilisant les vaisseaux, occlusion des vaisseaux irriguant l’œil, apnée du sommeil.
Le diagnostic de ce type de glaucome est difficile car on peut le confondre avec d’autres maladies, d’où la pratique de certains examens complémentaires en cas de doute (IRM cérébrale, Echo-Doppler des troncs supraaortiques).
Le traitement des glaucomes à pression normale est proche de celui des glaucomes chroniques à angle ouvert, si ce n’est que le traitement des éventuels facteurs vasculaires est particulièrement important.
Les autres formes de glaucome
Certains glaucomes surviennent chez 1 nourrisson sur 10 000 : ce sont les glaucomes congénitaux. Comme chez l’adulte, il s’agit d’une maladie causée par une augmentation de la pression intraoculaire. Mais chez l’enfant, si l’humeur aqueuse ne s’écoule pas correctement, ce n’est pas en raison d’un encrassement du trabéculum, mais le plus souvent à cause de malformations congénitales qu’il faut opérer au plus tôt pour éviter toutes lésions irréversibles.

Il existe des signes de glaucome congénital qui doivent alerter : larmoiements clairs, photophobie, allongement du globe oculaire qui donne une apparence de « grands beaux yeux ». Une fois opérés, les enfants devront être surveillés à vie pour éviter une rechute, notamment à l’adolescence.
Les glaucomes infantiles et juvéniles apparaissent plus tard chez l’enfant, l’adolescent ou le jeune adulte (avant 40 ans). Leur évolution particulièrement sévère et l’absence de dépistage automatique à cet âge en font une maladie particulièrement redoutable pour la vision, et qui doit être traitée de manière intensive.
Contrairement aux glaucomes primitifs dont les origines ne sont pas connues, les glaucomes secondaires résultent généralement de causes extérieures identifiées. Ces formes rares de glaucomes se déclenchent à la suite d’affections oculaires comme une inflammation oculaire, un traumatisme (glaucome traumatique), une thrombose vasculaire rétinienne (glaucome néo-vasculaire), de traitements par corticoïdes (glaucome cortisonique) ou d’autres facteurs plus complexes (diabète, forte myopie, etc.).
Diagnostic et suivi d’un glaucome
La mesure de la pression intra-oculaire
Lors du premier rendez-vous, il est donc nécessaire de réaliser une pachymétrie cornéenne, c’est-à-dire de mesurer l’épaisseur de la cornée pour corriger, le cas échéant, les mesures de la pression intraoculaire.
L’examen du fond d’œil
Cette analyse peut être complétée par l’utilisation d’explorations complémentaires que sont les rétinographies de la tête du nerf optique et des fibres nerveuses rétiniennes : les rétinographies sont déclinées avec différents filtres monochromatiques permettant d’améliorer le contraste de certaines structures du fond d’œil.
La gonioscopie
La gonioscopie consiste à explorer, au moyen d’une lampe à fente et d’une lentille d’examen l’angle irido-cornéen (siège de la filtration de l’humeur aqueuse). L’objectif de la gonioscopie est de déterminer le type de glaucome dont souffre le patient afin d’orienter sa prise en charge thérapeutique.
Cet examen permet d’évaluer les différents éléments de l’angle irido-cornéen :
- Ouverture de l’angle irido-cornéen (ouvert, étroit ou fermé),
- Etat du trabéculum et de l’encombrement trabéculaire
- Niveau d’insertion de l’iris
- Pigmentation angulaire
L’examen du champ visuel
L’analyse du nerf optique par OCT
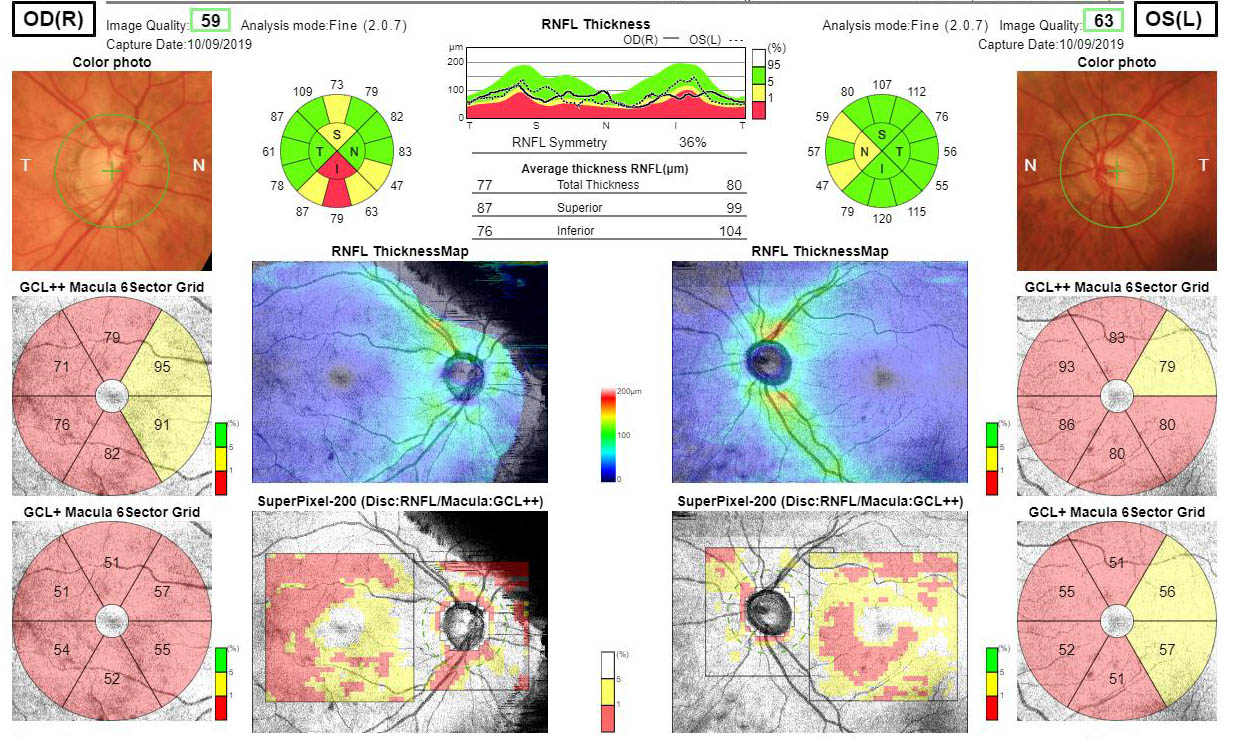
OCT glaucome pathologique montrant une atteinte des fibres optiques et des cellules ganglionnaires
En évaluant la perte cellulaire dans certaines couches de la rétine avant toute apparition symptomatique, cet examen permet de détecter des glaucomes débutants avant que le champ visuel ne soit atteint.
Le traitement du glaucome
Trois méthodes thérapeutiques complémentaires sont utilisées pour y parvenir : le traitement médical par collyres, le laser et la chirurgie. Leur objectif commun est d’abaisser la pression intraoculaire afin de freiner de manière conséquente la dégradation de la vue. Une fois son diagnostic posé, l’ophtalmologiste propose au patient le traitement qu’il estime être le plus appropriée à son cas. Il est possible de stabiliser la vue dans 80 % des cas de glaucome rapidement pris en charge.
Les plus couramment administrés sont les collyres bétabloquants, les analogues des prostaglandines, les inhibiteurs de l’anhydrase carbonique et les agents adrénergiques. Les nouvelles molécules à libération prolongée et sans conservateurs ont rendu les collyres plus efficaces et moins contraignants à instiller au quotidien. En revanche, pour être opérants, les collyres doivent être administrés régulièrement (à un rythme variable) et à vie.

L’intervention au laser
Les impacts de laser sont appliqués par l’intermédiaire d’un verre de contact posé sur le globe oculaire, directement sur le trabéculum qui se contracte sous l’effet de la chaleur. Cette intervention rapide est généralement indolore bien que parfois désagréable, et se pratique sous anesthésie locale dans le cadre de la consultation, en une ou plusieurs séances. A la suite de la séance, un traitement anti-inflammatoire se rajoute au traitement habituel pendant quelques jours.

Dans le cas du glaucome à fermeture d’angle, le laser est pratiqué à titre préventif ou curatif en cas de crise aigüe. L’iridotomie au laser Argon et/ou Yag consiste à créer une micro perforation à la périphérie de l’iris qui aurait tendance à obstruer le passage de l’humeur aqueuse vers le trabéculum. Quand l’iridotomie se révèle insuffisante, une iridoplastie au laser argon est pratiquée pour rétracter la périphérie de l’iris en utilisant l’effet thermique du laser. Son objectif : élargir l’angle irido-cornéen et dégager l’accès au trabéculum.
Le traitement chirurgical
- Lorsque les autres traitements se sont avérés inefficaces ou insuffisants pour abaisser suffisamment la pression intraoculaire et que le champ visuel continue de se dégrader ;
- Lorsque les collyres anti-glaucomateux sont mal tolérés par le patient.
Il ne s’agit donc pas d’une chirurgie de confort visant à se passer de traitements chroniques mais d’une intervention de nécessité qui ne peut être répétée plus de trois fois.
Plusieurs techniques chirurgicales sont possibles pour traiter le glaucome, leur objectif commun étant l’abaissement de la pression intraoculaire afin de préserver la vision restante du patient, à défaut de l’améliorer.
Les principales opérations généralement pratiquées sont la trabéculectomie et la sclérectomie profonde. Ces techniques dites de chirurgie filtrante visent à évacuer l’excès d’humeur aqueuse grâce à la création d’un système de filtration sous la conjonctive (dans la zone située sous la paupière supérieure). L’opération consiste à pratiquer l’ablation totale ou partielle du trabéculum en créant une petite ouverture dans la paroi de l’œil. Cette ouverture étant recouverte par les couches superficielles de l’œil, elle va former une bulle sous la paupière supérieure (appelée bulle de filtration) qui va agir comme une « soupape » de surpression en cas d’élévation de la pression intraoculaire.
Après l’intervention, le patient voit temporairement flou en raison de l’inflammation liée à l’opération, de la dilatation de la pupille ou de la baisse de la pression intraoculaire. Il doit prendre un traitement anti-inflammatoire et antibiotique pendant plusieurs semaines. La cicatrisation de l’œil est surveillée attentivement, une cicatrisation excessive pouvant compromettre le résultat de la chirurgie. Les consultations post-opératoires sont donc plus nombreuses que pour une chirurgie de la cataracte.
A noter : glaucome et cataracte peuvent s’opérer simultanément dans une intervention dite de « chirurgie combinée ». Si dans ce cas la vision s’améliore grâce à l’opération de la cataracte, les atteintes du champ visuel provoquées par le glaucome persisteront, limitant ainsi la récupération visuelle apportée par la chirurgie de la cataracte.

